|
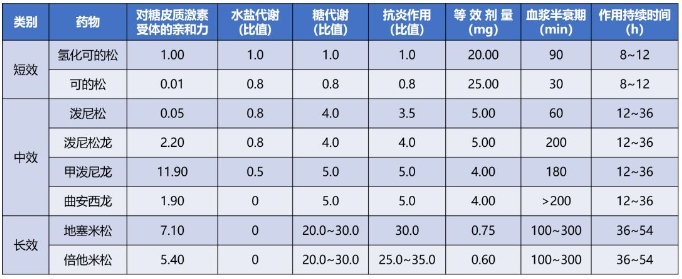
糖皮质激素,也就是大家常说的“激素”药。糖皮质激素因其具有强大的抗炎作用,在许多急诊危重症患者的治疗中甚至起到决定性的作用。但糖皮质激素又是一把双刃剑,在迅速控制炎症反应的同时也会产生很多不良反应。 今天,跟随小编一起来了解一下它! 常用糖皮质激素分类 按作用时间分,糖皮质激素可分为短效、中效与长效三类。 短效药物如氢化可的松和可的松,作用时间多在 8~12 小时; 中效药物如泼尼松、泼尼松龙、甲泼尼龙,作用时间多在 12~36 小时; 长效药物如地塞米松、倍他米松,作用时间多在 36~54 小时。 按给药途径分类:可分为口服、注射、局部外用或吸入。 常用糖皮质激素类药物总结如下: 表1:常用糖皮质激素类比较
注:表中水盐代谢、糖代谢、抗炎作用的比值均以氢化可的松为 1 计;等效剂量以氢化可的松为标准计 表2:呼吸科常用吸入型糖皮质激素的日剂量(ug)
表3:皮肤科常用外用糖皮质激素类药物
注:表中糖皮质激素类药物大多为乳膏或软膏剂型, 少数为溶液剂或硬膏剂型 表4:眼科局部常用糖皮质激素类药物比较
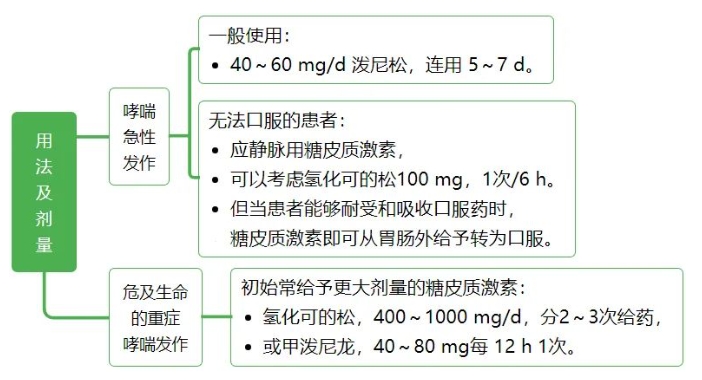
糖皮质激素常用剂量选择 常用剂量一般分为小剂量、中剂量、大剂量、超大剂量和冲击剂量。 小剂量:相当于泼尼松15mg/d以下。激素占据糖皮质激素受体的50%以下,完全通过基因效应发挥作用而不良反应趋于零。多用于自身免疫性疾病、器官移植的维持治疗或肾上腺皮质功能减退症的替代疗法。 中剂量:相当于泼尼松15~30mg/d-。激素占据糖皮质激素受体的50%~100%,基因效应呈显著的剂量依赖性,不良反应也随剂量与时间的增长而加大。大多数自身免疫性疾病、血液病和过敏性疾病的起始治疗剂量都会选择中剂量。 大剂量:相当于泼尼松30~100mg/d-。由于激素受体的饱和度增加,剂量依赖性越来越小,当达到100mg/d时几乎全部受体都被结合, 糖皮质激素的基因效应达到最大值。但大剂量应用激素不良反应严重,不能长期使用。重症自身免疫性疾病、急性重症感染、肾上腺危象、急性过敏反应和器官移植起始剂量,经常中、短期应用大剂量激素。 超大剂量:相当于泼尼松剂量>100mg/d-。激素与激素受体全部结合,增加剂量后通过非基因效应增加疗效。因为对血糖、血压等生理指标影响巨大,只能短期应用。 冲击治疗:相当于泼尼松剂量>500mg/d-。一般为静脉给药,多为甲泼尼龙1g/d-,连用3~5d后减量至1mg/kg/-d-。非基因效应可能起更大作用,应特别注意严格掌握适应证,避免引起感染、高血压、高血糖和类固醇性肌炎等不良反应。 不同疾病选用不同剂量。下面主要介绍糖皮质激素在呼吸科常见急症中的用药建议、剂量与用法。不要怪小编偏心哦!就是偏心咱呼吸科医生。 1、 慢性阻塞性肺疾病急性加重(AECOPD) 建议:推荐所有 AECOPD 患者接受全身性糖皮质激素治疗。 用法及剂量: 泼尼松 40 ~ 60 mg 1 次/d,治疗持续时间为 5 ~ 7 d。 疗程结束时,如果患者已明显恢复,则可直接停用糖皮质激素,而不是逐渐减量至停药。 2、过敏性哮喘急性发作 建议:急性发作时应先给予吸入短效 β 受体激动剂(SABA),如不能完全缓解、症状持续,应开始给予糖皮质激素。 用法及剂量: 吸入型糖皮质激素—大幅增加吸入型糖皮质激素的剂量,急性发作期可以 2 ~ 4 h 给予 1 次。但哮喘急性发作时,吸入型糖皮质激素的剂量加倍往往不能有效替代口服糖皮质激素。 全身性使用糖皮质激素:推荐对需要急诊处理的哮喘急性发作患者尽早全身性使用糖皮质激素:
提醒:初始超大剂量(例如,甲泼尼龙 500 mg 快速静脉给予)并不比初始大剂量(125 mg)更有效。几乎所有需急诊重症哮喘发作都要序贯使用 5 ~ 10 d 的口服糖皮质激素。大多数重度发作需要 10 ~ 14 d 缓解(肺功能恢复至基线)。 3、普通成人社区获得性肺炎(CAP) 建议:糖皮质激素用于 CAP 辅助治疗尚有争议。如果有证据表明 CAP 患者的宿主炎症反应过度或失调,建议辅助使用糖皮质激素。这些证据定义为脓毒症或需要 FiO2 > 50% 的呼吸衰竭伴 ≥ 1 项以下特征:代谢性酸中毒(动脉血 pH 值 < 7.3)、乳酸 > 4 mmol/L、C 反应蛋白 > 150 mg/L。这些患者的死亡风险高,很可能获益。 若已知 CAP 患者由流感病毒或真菌(如曲真菌)引起,使用糖皮质激素应该慎重。糖皮质激素应该避免用于有重度不良事件危险因素的 CAP 患者,例如近期消化道出血者、糖尿病控制不良者,或重度免疫功能受损者。
4、 过敏性休克 建议:WHO 过敏性休克指南认为,肾上腺素为一线用药,糖皮质激素可作为治疗过敏性休克的二线用药,如静脉应用氢化可的松、甲泼尼龙或者口服强的松或强的松龙。但其作用尚未被证实。
5、 放射性肺炎 建议:急性放射性肺炎的症状通常发生于放疗后 4 ~ 12 周,可表现为发热、干咳、呼吸困难。使用糖皮质激素治疗起效迅速,推荐使用。 用法及剂量: 泼尼松 40 ~ 60 mg/d,口服 2 ~ 4 周,用 3 ~ 12 周逐渐减量至停药。 糖皮质激素药物不良反应 1、感染 发生机制: 抑制机体免疫力。此外,应用糖皮质激素后,发热、咳嗽等炎症症状被掩盖,影响感染早期识别,延误诊断。一般来说,由于冲击治疗导致免疫功能下降而继发的感染,多在冲击治疗后的1~2周才出现。 处理措施: 监测血常规、C反应蛋白等指标的变化;密切观察与外界相通的四个“道”——呼吸道、消化道、尿道、胆道等部位易发生感染腔道的症状;可以使用免疫球蛋白,增强非特异性免疫功能;注意病原不明的细菌感染、耐药性细菌、真菌及病毒感染均应忌用。 2、库欣综合征 发生机制: 长期大剂量皮质激素治疗会引起外源性库欣综合征, 包括向心性肥胖、满月脸、水牛背等。 处理措施: 一般无需特殊处理, 在停药后可自行消失, 必要时可对症治疗,如利尿药物。 3、诱发和加重溃疡 发生机制: 刺激胃酸和蛋白酶分泌,诱发或加重原有溃疡。 处理措施: 中等剂量以上及溃疡病史者注意观察胃肠粘膜病变;冲击治疗者需要常规用胃肠粘膜保护药物米索前列醇或质子泵抑制剂(PPI)拉唑类。 4、糖尿病 发生机制: 抑制外周组织对葡萄糖的摄取和利用,促进糖原异生,可导致糖耐量异常和糖尿病。 处理措施: 监测血糖,适时使用二甲双胍、胰岛素等降糖药物控制血糖。 5、高血压 发生机制: 钠潴留导致血容量增加。此外,糖皮质激素可引起血管壁对血管紧张素II和儿茶酚胺的反应增加。 处理措施: 监测血压,适时应用利尿剂、沙坦类药物ARB/普利类ACEI等降压药。 6、骨质疏松 发生机制: 糖皮质激素导致钙在肠道的吸收减少,以及尿中排出增加。此外,糖皮质激素还可以诱导成骨细胞凋亡,破骨细胞活性增加等。 处理措施: “α骨化三醇+维生素D”。凡接受糖皮质激素(剂量相当于强的松≥5mg/d)的患者就应该开始治疗,也就是说只要使用激素,就应该同时服用,这是是防治骨质疏松的首选措施。 7、精神神经症状 发生机制: 提高中枢神经系统兴奋性,出现欣快、激动、失眠;可诱发精神失常。 处理措施: 一旦出现精神症状应及时停药, 同时使用镇静药, 并加强心理疏导及监护。 8、撤药综合征 发生机制: 长期外源性糖皮质激素使用会抑制下丘脑-垂体-肾上腺轴(hypothalamic-pituitary-adrenal axis,HPA)。骤然停药或快速减量会原发疾病的复发而表现出的肾上腺皮质功能降低。 处理措施: 激素的减量一般应遵循“先快后慢”“先大后小”的原则, 如冲击治疗可直接减量到0.5~1mg/kg/d;初始治疗剂量为60mg/d, 可直接减量至40mg/d, 然后每1~2周减原剂量的10%或5mg, 当剂量<7.5mg/d后可维持相对时间长一些, 小剂量激素治疗不良反应少可长期维持使用。一般在病情活动时一日量宜分次给药, 病情稳定后改为模拟激素生理分泌周期, 晨起1次顿服给药或间日顿服给药。 糖皮质激素使用注意事项 激素最佳服用时间在早晨7-8点,这可以减小对内源性糖皮质激素分泌节律的影响。而如果是晚上吃激素药,则会明显干扰内源性糖皮质激素分泌节律。吃错时间,对抑制HPA轴作用更猛烈,产生更多的副作用。 如果使用一个品牌的激素已经获得良好效果,不宜将品牌换来换去。 空腹或不空腹,对激素本身没有影响。不过,饭后服可以减轻部分患者的胃肠道不适症状。 激素可以和牛奶一起服用。 服用激素期间,不建议喝酒。激素与酒精有相互作用。 遵医嘱,按时、按量服用激素很重要。 激素副作用非常多,但不是每个副作用都会发生在每个人身上(有些是比较罕见的),这与激素使用的量、使用的时间、个人差异有很大关系。 激素引起的外貌变化,不要过度焦虑,在激素减量至停用后,容貌会恢复。 适当控制食欲,坚持运动锻炼,不让体重增长过快,可以减少紫纹生成。 由于激素可引起青光眼、白内障,如果没有及时发现甚至可能导致失明,建议服用激素期间在眼科定期随诊。 激素引起的血压升高、血脂紊乱,一般能在停药后恢复。 经常锻炼,尤其是一些负重练习,可以减少骨质流失,预防激素导致的骨质疏松。 注意预防跌倒,比如浴室滑,注意放置防滑垫等措施。激素导致骨骼脆性增加,摔倒后更容易发生骨折。 适当喝牛奶(如果喝牛奶不舒服,可以喝舒化奶或酸奶),增加钙摄入。 经常晒晒太阳。 不要抽烟,抽烟也会引起骨质疏松,副作用增强。 激素大于20mg时,有库欣综合征面容(满月脸、多毛等)的患者,发生股骨头坏死概率更高。股骨头坏死初期筛查建议使用核磁,随访可用X线或CT。 情绪波动是正常的,接受自己,多和朋友家人们谈谈心。激素有时会引起抑郁、躁狂,如果你出现了明显的情绪障碍、觉得活着没意思,一定要寻求外界帮助,及时看精神科或心理医生。 激素导致血糖升高,大多数人在激素停药后完全恢复。 使用激素期间,容易发生各种各样的感染,一定要严防感染,避免接触其他感染人群。 出现发热、寒战等情况,及时与医生联系。 激素导致白细胞反应性升高,一般不需要特殊处理,无需紧张。 激素导致儿童身高受限,在激素停用后会有追赶性生长。 (文章仅供专业人士参考) (医学全库、网络) |










 收藏
收藏 转播
转播
 QQ好友
QQ好友 QQ空间
QQ空间 新浪微博
新浪微博 复制链接
复制链接